Врачи часто назначают пациентам статины, если видят реальный риск инфаркта или инсульта. Эти препараты снижают уровень холестерина в крови – одного из основных факторов риска сердечно-сосудистых катастроф. Статины просто-напросто блокируют фермент, необходимый печени для выработки холестерина. Чтобы эффект сохранялся, препарат нужно принимать на постоянной основе. Но, как любое химическое вещество, статины – это одновременно и яд, и лекарство. Они известны не только хорошим лечебным действием, но и довольно серьёзными побочными эффектами, поэтому к выбору подобной терапии нужно подойти взвешенно.
Основные побочные эффекты статинов
Боль в мышцах и рабдомиолиз
Мышечные боли – одна из самых частых жалоб пациентов, принимающих статины. Она могут ощущаться как лёгкий дискомфорт (болезненность, усталость, слабость в мышцах), а может быть трудно переносимой.
Исследование 2021 года, опубликованное в Journal of the American College of Cardiology, показало, что этот симптом обычно возникает у людей, которые:
- имеют низкую мышечную массу
- болеют гипотиреозом
- страдают дефицитом витамина D
- регулярно употребляют алкоголь
- принимают трициклические антидепрессанты, азольные противогрибковые препараты или мициновые антибиотики
- часто пьют грейпфрутовый или гранатовый сок
Правда, эксперты клиники Мэйо обращают внимание на один интересный факт: при лечении статинами на пациентов, похоже, действует так называемый эффект ноцебо – когда больной начинает испытывать симптомы, о которых он читал или слышал. Так, реальный риск мышечной боли составляет около 5%. А в ходе исследования с этим симптомом столкнулось около 30% участников. Вот только многие из них получали плацебо вместо статинов. Получается, люди были запрограммированы на боль?
Как бы то ни было, подобный эффект возможен. Более того, в некоторых случаях у пациентов развивается рабдомиолиз – крайняя степень повреждения мышц, при которой одновременно разрушается большое количество мышечных клеток. Продукты распада попадают в системный кровоток и вызывают боли в мышцах, тошноту, рвоту, дезориентацию, нарушение сердечного ритма и даже острую почечную недостаточность. Риск жизнеугрожающего состояния очень низкий – всего несколько случаев на миллион человек, принимающих статины. Рабдомиолиз может возникнуть, если вы принимаете статины в сочетании с определенными лекарствами или получаете высокие дозы статинов.
Повреждение печени
Согласно исследованию, опубликованному в Journal of the American College of Cardiology, при приёме статинов иногда наблюдаются отклонения в тестах на функцию печени (это особенно характерно для пациентов, принимающих гиполипидемические лекарства впервые). Как известно, повышение ферментов АЛТ и АСТ может свидетельствовать о воспалительном процессе в печени. Если показатели увеличены незначительно, курс лечения статинами, как правило, не прерывают. При сильном повышении уровня ферментов врач может заменить статиновый препарат.
Чтобы предупредить повреждение печени, пациентам рекомендуют сдать биохимический анализ крови на ферменты печени до курса статинов и через некоторое время после начала терапии. Кроме того, врачи советуют сочетать статины с препаратами урсодезоксихолевой кислоты. УДХК одновременно защищает клетки печени и улучшает противохолестериновый эффект.
Обязательно сообщите врачу, если испытываете нехарактерную для себя усталость или слабость, замечаете отсутствие аппетита, боль в верхней части живота, потемнение мочи и/или пожелтение кожи и слизистых.
Повышенный уровень сахара в крови или диабет 2-го типа
Метаанализ 2021 года, опубликованный в журнале Nutrition, Metabolism and Cardiovascular Diseases, обнаружил связь между приёмом статинов и возникновением сахарного диабета 2-го типа. Авторы исследования заявили, что у пациентов, проходящих лечение статинами, на 44% повышен риск развития диабета. В этой связи Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) обязало ставить предупреждение о вероятности повышения уровня глюкозы в крови и сахарного диабета на упаковках с лекарством.
Людям без предрасположенности к диабету рекомендуется держать под контролем сахар в крови и при ухудшении показателей поговорить с врачом об изменении стратегии лечения. Пациентам с изначально высоким риском диабета лучше искать другие подходы к снижению уровня холестерина (через диету, физические нагрузки и другие препараты).
Неврологические побочные эффекты
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США настояло на ещё одном предупреждении в отношении статинов: производители препаратов обязаны указывать на упаковках, что у некоторых людей возможны потеря памяти и спутанность сознания. Эти побочные эффекты исчезают, как только вы прекращаете приём лекарства.
Как защитить печень во время приёма статинов? Статины назначают людям с предрасположенностью к сердечно-сосудистым заболеваниям и тем, кто уже пережил сердечный приступ или имеет патологию сердца. Одна из основных опасностей приёма статинов – повреждение печени.
Статины и печень. Коротко о главном
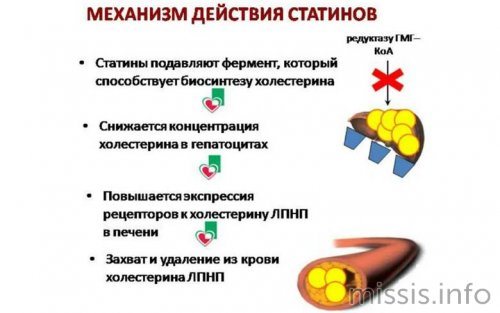
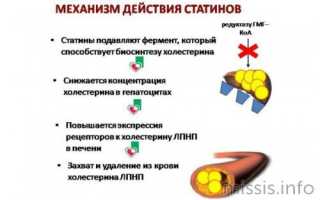
Для осуществления эндогенного синтеза холестерина необходимо около 100 реакций. Синтез холестерина можно разделить на 3 этапа, в ходе которых из продуктов гликолиза в печени последовательно образуются мевалонат, сквален и собственно холестерин. Одна из реакций первого этапа (восстановление ГМГ-КоА до мевалоната), катализируемая ГМГ-КоА-редуктазой, является регуляторной в метаболическом пути синтеза холестерина. Фермент активируется под действием инсулина в абсорбтивный период, а инактивируется под действием глюкагона или при увеличении концентрации холестерина.
В 1971 г. доктор из Японии Акира Эндо со своим коллегой в лаборатории Sankyo в Токио начинает исследовать способность продуктов жизнедеятельности культуры грибов Penicillium citrinium подавлять синтез меченного ацетатом холестерина в клеточной культуре. Спустя несколько лет была открыта молекула ML-236B, позже названная компактином, которая ингибировала регуляторный фермент биосинтеза холестерина – ГМГ-КоА-редуктазу. Можно считать, что именно этот препарат стал родоначальником статинов. В 1987 г. появился первый препарат-статин [1, 2].
Статины являются ингибиторами ГМГ-КоА-редуктазы. По принципу конкурентного антагонизма молекула статина связывается с той частью рецептора коэнзима А, где прикрепляется этот фермент. Другая часть молекулы статина ингибирует процесс превращения гидроксиметилглутарата в мевалонат – промежуточный продукт в синтезе молекулы холестерина. Ингибирование активности ГМГ-КоА-редуктазы приводит к серии последовательных реакций, в результате которых снижается внутриклеточное содержание холестерина и происходит компенсаторное повышение активности ЛПНП-рецепторов, участвующих в катаболизме холестерина ЛПНП (основных атерогенных липопротеидов крови).
Таким образом, гиполипидемический эффект статинов связан со снижением уровня общего ХС за счет ХС ЛПНП.
Помимо гиполипидемического действия статины оказывают положительное влияние при дисфункции эндотелия (доклинический признак раннего атеросклероза), на сосудистую стенку, состояние атеромы, улучшают реологические свойства крови, обладают антиоксидантными, антипролиферативными эффектами [3].
С момента открытия статинов прошло не одно десятилетие, и механизм их действия хорошо изучен.
Доказательства, полученные в результате клинических исследований, создали статинам общепризнанную репутацию эффективных и безопасных гиполипидемических препаратов, однако имеются некоторые данные об их побочных эффектах [4].
Гепатотоксическое действие статинов проявляется в первую очередь повышением аланинаминотрансферазы (АлАТ) и аспартатаминотрансферазы (АсАТ). Точный механизм этого повышения не известен. Ряд авторов считают, что такое бессимптомное повышение трансаминаз, скорее, может быть компенсаторной реакцией на снижение уровня липидов, нежели результатом прямого гепатотоксического действия статинов.
Тем не менее, врачи остерегаются назначать статины пациентам с заболеваниями печени. И порой такие больные даже при наличии высокого риска сердечно-сосудистых заболеваний лишаются этого «золотого стандарта».
Как видно из таблицы 1, самыми востребованными (причем многие годы) являются гиполипидемические препараты. А различные препараты из класса статинов попеременно занимают первое место не только среди продаж гиполипидемических препаратов, но и всех лекарственных средств, представленных на фармакологическом рынке.
В связи с такой востребованностью статинов ответ на возникший вопрос об их безопасности действительно актуален.
Опасны ли статины для печени?
Для ответа на этот вопрос рассмотрим применение статинов при наиболее частых заболеваниях печени, в структуре которых наибольшую распространенность приобрели:
1. Неалкогольная жировая болезнь печени (НАЖБП) (71,6%).
2. Вирусный гепатит (ВГ) (13,9%).
3. Алкогольная болезнь печени (АБП) (13,93%) [5].
Статины и НАЖБП
Среди людей с избыточной массой тела частота выявления различных форм НАЖБП составляет 58–74%, а при патологическом ожирении она равна 95–100%. Тесная связь НАЖБП с избыточной массой тела дает основание рассматривать это заболевание как печеночный компонент метаболического синдрома.
В качестве главных звеньев в патогенезе НАЖБП рассматривают инсулинорезистентность и изменение профиля гормонов-регуляторов жирового обмена (лептин, адипонектин и др.), оксидативный стресс и воспалительный процесс.
Периферическая инсулинорезистентность сопровождается гипергликемией и/или гиперинсулинемией. В условиях гиперинсулинемии в жировой ткани усиливается липолиз с высвобождением свободных жирных кислот (СЖК). В гепатоцитах блокируется бета-окисление ЖК, таким образом, ферментная система печени не в состоянии метаболизировать их избыток. Формируются липидные вакуоли – стеатоз печени.
В условиях повышенного поступления СЖК в печень возрастает роль β-пероксисомного и ω-микросомального окисления с участием субъединиц цитохрома Р450, значение митохондриального окисления уменьшается. Вследствие нарушения митохондриального окисления возникает дефицит аденозинтрифосфорной кислоты (АТФ) в клетке, а увеличение интенсивности микросомального окисления сопровождается накоплением активных форм кислорода. При стеатозе это создает предпосылки к перекисному окислению липидов, накоплению высокотоксичного малонового диальдегида и развитию окислительного стресса. На фоне этого за счет сложных взаимодействий между клетками иммунной системы, макрофагами, гепатоцитами происходит гибель гепатоцитов по механизму апоптоза или некроза, возникает воспалительная реакция, идет разрастание фиброзной ткани; стеатоз трансформируется в стеатогепатит, в части случаев прогрессирующий до стадии цирроза [6–8].
Тот факт, что проявления НАЖБП прогрессируют от простого стеатоза до стеатогепатита и цирроза, а в редких случаях даже до гепатоцеллюлярной карциномы (ГЦК), подтверждает, что НАЖБП – вовсе не безобидная находка, как считалось ранее.
Исходя из патогенеза, НАЖБП стоит рассматривать не просто как заболевание печени, а как сложный многофакторный процесс, связанный с общими нарушениями обмена веществ. Подход к лечению такого заболевания должен быть комплексным и, вероятно, включать прием статинов [9]. Главный аргумент в пользу статинов – повышенный риск сердечно-сосудистых заболеваний у пациентов с НАЖБП, о чем свидетельствует ряд исследований. У пациентов с НАЖБП сердечно-сосудистые заболевания являются гораздо более частой причиной смерти, чем само заболевание печени [10]. В связи с этим назначение статинов (даже несмотря на их возможные побочные эффекты со стороны печени) кажется оправданным.
Так, трехлетнее проспективное исследование The Greek Atorvastatin and Coronary Heart Disease Evaluation (GREACE) показало, что из 880 больных НАЖБП, которые принимали статины, лишь менее 1% полностью прекратили прием статина из-за развития побочного эффекта, связанного с поражением печени (отмечалось повышение концентрации АлАТ или АсАТ более чем в 3 раза по сравнению с верхней границей нормы (ВГН)).
Более того, в подгруппе больных с исходно повышенной концентрацией АлАТ, АсАТ или гамма-глутамилтранспептидазы (ГГТ), которые принимали статины, на фоне начатой терапии отмечено улучшение биохимических показателей функции печени. В течение 3 лет показатели функции печени нормализовались у 89% больных. Риск развития сердечно-сосудистых осложнений на фоне приема статинов снизился на 68%.
Таким образом, у больных со слабовыраженным и умеренным повышением биохимических показателей функции печени, предположительно обусловленным НАЖБП, применение статинов безопасно и может улучшить биохимические показатели функции печени и уменьшить частоту развития осложнений сердечно-сосудистых заболеваний. Следовательно, у больных с НАЖБП статины не только безопасны, но и нужны им [11].
Так, при сравнении динамики показателей работы печени у 3-х групп пациентов с НАЖБП: 1-я – пациенты с нормальными показателями функциональных печеночных проб, принимавшие статины; 2-я – пациенты с повышенными ферментами, в т. ч. значительно, принимавшие статины; 3-я – с повышением ферментов без назначения статинов, через 6 мес. максимальное повышение уровня трансаминаз по сравнению с исходным отмечалось в 3-й группе. В группе с исходно повышенным уровнем трансаминаз отмечалось преимущественно легкое или умеренное его увеличение [12].
Многочисленные исследования выявили возможные эффекты статинов, объясняющие улучшение биохимических показателей и гистологической картины при НАЖБП. Среди них:
- снижение уровня окисленных ЛПНП;
- увеличение на фоне статинов активности фактора транскрипции Nrf2, контролирующего экспрессию множества протективных генов в ответ на оксидативный стресс (антиоксидантное действие);
- снижение уровня фактора некроза опухоли (ФНО–α), ИЛ-6 и, возможно, С-реактивного белка;
- уменьшение доставки СЖК в печень;
- воздействие на сигнальную систему инсулина через изменение обмена адипонектина [13].
Поиск наиболее безопасного статина у пациентов высокого сердечно-сосудистого риска с сопутствующей НАЖБП продолжается. Исходя из особенностей фармакодинамики статинов следует признать, что гидрофильность молекулы имеет существенное значение для безопасного применения статина. Предпочтителен прием розувастатина. Такие данные подтверждены и собственным клиническим опытом. Результаты исследования СТРЕЛА, оценивающего эффективность и безопасность розувастатина (Мертенила) у пациентов с НАЖБП, продемонстрировали выраженную гиполипидемическую эффективность и высокую безопасность Мертенила у пациентов с метаболическим синдромом. Были доказаны плейотропные свойства Мертенила в виде снижения индекса аугментации и жесткости сосудов у пациентов с артериальной гипертензией, дислипидемией и жировой дистрофией печени.
Статины и вирусные гепатиты
В первую очередь актуальны вопросы возможности использования статинов у пациентов с хроническими вирусными гепатитами (ХВГ), в частности при хронических вирусных гепатитах В и С.
В мире насчитывается примерно 400 млн людей, хронически инфицированных вирусом гепатита В (ВГВ), и около миллиона ежегодно умирают от заболеваний, связанных с ВГВ-инфекцией. А число людей, инфицированных вирусом гепатита (ВГС), во всем мире может достигать 500 млн.
Безусловно, часть больных ХВГ относится к группе высокого сердечно-сосудистого риска, и, следовательно, таким пациентам необходимы статины.
Ученые из Калифорнии (США) сравнивали изменения биохимических показателей функции печени за 12 мес. лечения, произошедшие в 3-х когортах больных сходного возраста, пола и со схожим индексом массы тела: (I) больные с гиперлипопротеидемией и антителами к ВГС, получавшие статины; (II) пациенты с антителами к ВГС, не получавшие статины; (III) пациенты без антител к ВГС, получавшие статины. В результате, у больных гепатитом С, получавших статины, частота легких и умеренных изменений биохимических показателей функции печени была почти в 2 раза выше, чем у не получавших статины, однако частота тяжелых изменений у них была ниже в 5,5 раз. Среди больных, получавших статины, частота легких и умеренных нарушений, тяжелых нарушений и отмены статинов из-за гепатотоксичности была сходной с больными с выявленными антителами к ВГС и без них. Следовательно, назначение статинов больным хроническим гепатитом С представляется безопасным [14].
Важно, что у 50% пациентов, инфицированных ВГС, наблюдается жировая дистрофия гепатоцитов, причем необходимо дифференцировать две формы стеатоза: помимо ВГС-индуцированного стеатоза выявлен и метаболический. Поэтому статины могут оказывать положительное действие у пациентов с хроническим ВГС [15].
В феврале 2012 г. в Journal of Clinical Oncology были опубликованы результаты, определяющие значимость статинов при ВГВ.
Ю. Цан и соавт. представили данные, что применение статинов может уменьшить риск развития гепатоцеллюлярной карциномы (ГЦК) у пациентов, страдающих гепатитом В.
В исследовании приняли участие 33 413 больных ВГВ. В течение 10 лет анализировалось количество вновь возникших случаев ГЦК.
У пациентов, принимавших на фоне ВГВ статины, гепатоцеллюлярный рак встречался на 53% реже. Уровень заболеваемости (на 100 тыс. человек) ГЦК у пациентов, принимавших статины, был 210,9, по сравнению с заболеваемостью пациентов, не получавших статины, – 319,5 (р <0,001). Снижение риска ГЦК ассоциировано с дозозависимым приемом статинов. При низких дозах статинов снижение риска составило лишь 34%, в то время как высокие дозы снижали риск на 66%. В сравнении со статинами в группе контроля, принимавшей гиполипидемические препараты из других групп, статистически значимого снижения риска ГЦК не отмечалось [16].
Вышесказанное позволяет сформулировать важный в практическом отношении вывод: прием статинов снижает не только сердечно-сосудистый риск, но и риск развития некоторых осложнений ХВГ.
Статины и алкогольная болезнь печени
Основным «плацдармом» метаболизма этанола служит печень, где преобразование этанола в токсичный ацетальдегид идет 3 путями:
1) До 85% этанола окисляется цитозольным NAD+- зависимым ферментом печени – алкогольдегидрогеназой (АДГ) до ацетальдегида. При хроническом алкоголизме количество фермента в печени не увеличивается, т. е. он не является индуцируемым ферментом.
Токсический эффект ацетальдегида зависит от его образовавшегося количества, что обусловлено в первую очередь объемом поступившего алкоголя и скоростью его окисления. Темп окисления этанола прямо связан с активностью имеющихся у индивидуума изоферментов АДГ и зависит от скорости дальнейшего метаболизма.
2) Цитохром – Р450-зависимая микросомальная этанолокисляющая система (МЭОС) локализована в мембране гладкого эндоплазматического ретикулума (ЭР) гепатоцитов и метаболизирует около 10–15% этанола, поступившего в печень. Этот путь окисления этанола происходит при участии одной из изоформ Р450 – изофермента – Р450 II E1.
МЭОС играет незначительную роль в метаболизме небольших доз алкоголя, однако у людей, страдающих хроническим алкоголизмом, наблюдают избирательную индукцию изоформы Р450II E1 (что ускоряет окисление этанола на 50–70%) и конкурентное ингибирование синтеза других изоформ, принимающих участие в метаболизме ксенобиотиков и лекарств [2, 17]. Так, интересующие нас препараты из группы статинов метаболизируются CYP3A4, CYP2C9, CYP2C8, CYP2C19, CYP2D6 изоферментами цитохрома Р450 [18].
3) Роль каталазной системы, локализованной в пероксисомах цитоплазмы и митохондриях, в метаболизме этанола у человека незначительна.
Ацетальдегид, образовавшийся из этанола, окисляется до уксусной кислоты двумя ферментами: FAD-зависимой альдегидоксидазой и NAD+-зависимой ацетальдегиддегидрогеназой (АлДГ).
Повышение концентрации ацетальдегида в клетке вызывает индукцию фермента альдегидоксидазы. В ходе реакции образуются уксусная кислота, пероксид водорода и другие активные формы кислорода, что приводит к активации перекисного окисления липидов (ПОЛ).
Другой фермент – АлДГ – окисляет субстрат при участии кофермента NAD+ до ацетата через стадию ацетил-КоА.
На начальных стадиях алкоголизма окисление ацетил-КоА в ЦТК – основной источник энергии для клетки. Избыток ацетил-КоА в составе цитрата выходит из митохондрий, и в цитоплазме начинается синтез ЖК.
Эффективность АлДГ во многом определяется преобладанием изоформы фермента с разной активностью.
Повреждающее действие этанола включает:
- токсическое действие ацетальдегида;
- нарушение липидного обмена.
Окисление этанола обусловливает повышенный расход кофермента NAD+ и увеличение соотношения NAD•Н/NAD+. Это приводит к сдвигу вправо реакции: дегидроксиацетонфосфат + NAD•Н + Н+ ⇄ глицеро-3-фосфат + NAD+.
Последствием повышенного синтеза глицеро-3-фосфата является усиление этерификации ЖК и синтеза триглицеридов, что повышает на начальном этапе продукцию ЛПОНП печенью и приводит к гипертри-ацилглицеролемии. При хроническом алкоголизме снижается синтез фосфолипидов и белков в печени, в т. ч. участвующих в формировании ЛПОНП, а также снижается скорость β-окисления. Происходит внутриклеточное накопление ТАГ и ЖК, что приводит к жировой дистрофии печени;
- повышение клеточного редокс-потенциала (лактат-ацидоз за счет увеличение соотношения NAD•Н/ NAD+, повышенного синтеза лактата из пирувата, торможения глюконеогенеза);
- снижение активности ферментов митохондрий (и, как следствие, снижение образования АТФ);
- гипоксию;
- фиброз;
- иммунные механизмы (повышение концентрации сывороточных провоспалительных цитокинов: ИЛ-1, ИЛ-2, ИЛ-6, фактора некроза опухоли α (ФНО–α)) [2, 17].
Если абстрагироваться от триггерного фактора (этанол) и запускаемых им метаболических реакций, весь патогенез алкогольной болезни можно свести к следующим звеньям: активация ПОЛ, окислительный стресс, поражение фосфолипидов мембран митохондрий, нарушение системного и клеточного звеньев липидного обмена, накопление в печени жира за счет избыточного синтеза СЖК, снижения скорости β-окисления, снижения синтеза или секреции липопротеинов очень низкой плотности (ЛПОНП) [19].
Таким образом, патогенез АБП влючает те же звенья, что и патогенез НАЖБП. Более того, морфологические единицы у АБП идентичны НАЖБП: жировая дистрофия (стеатоз печени), алкогольный гепатит, цирроз печени с возможным исходом в развитие ГЦК. Клинические, лабораторные и инструментальные методы также не позволяют провести четкую границу между различными вариантами стеатогепатита. Нередко у одного пациента метаболический синдром может наслаиваться на регулярный прием алкоголя. Также высказываются предположения о развитии инсулинорезистентности на фоне хронического приема алкоголя.
Следовательно, у многих пациентов границу между АБП и неалкогольным стеатогепатитом четко определить не удается. Значит, для лечения стеатогепатита неалкогольной и алкогольной этиологии порой необходим унифицированный подход [20, 21].
Плейотропные эффекты статинов, их влияние на «жирную» печень побуждают к применению последних и при лечении пациентов с АБП. Статины увеличивают биодоступность оксида азота эндотелия микрососудистого русла печени, защищая печень от ишемии и оксидативного стресса. NO оказывает расслабляющее действие на мышечный слой сосудистой стенки путем стимуляции образования цГМФ. Кроме того, важнейшим в практическом отношении свойством NO выступает его способность ингибировать адгезию нейтрофилов на стенках сосудов [22]. Посредством воздействия на метаболизм оксида азота статины также способны уменьшать портальную гипертензию у пациентов с циррозом печени [13]. Противоположно этанолу статины в исследованиях снижали секрецию ФНО-α моноцитами [23]. Таким образом, статины могли бы быть полезными при АБП. В первую очередь логично использование гидрофильных статинов, в частности, розувастатина. Более широкое применение розувастатина обеспечат качественные биоэквивалентные препараты, например, хорошо изученный препарат Мертенил («Гедеон Рихтер»). На решение врача в случае АБП большое влияние оказывает неуверенность в приверженности пациента рекомендациям полного исключения алкоголя. Поэтому способность алкоголя конкурентно нарушать биотрансформацию статинов в печени приводит к ограничению применения статинов у пациентов с алкогольным гепатитом.
Таким образом, применение статинов у пациентов с неалкогольной, алкогольной болезнью печени, у больных с вирусными гепатитами вне периодов активности оправданно (в случае невыраженного – менее 3 ВГН – повышения уровня трансаминаз). В ближайшем будущем мы будем не защищать, а лечить печень статинами в определенных клинических ситуациях, оправдывая краткий девиз: «Что хорошо для сердца, то хорошо и для печени».
Литература
- Steinberg D. Thematic review series: The Pathogenesis of Atherosclerosis. An interpretive history of the cholesterol controversy, part V: The discovery of the statins and the end of the controversy // J. Lipid. Research. 2006. Vol. 47. P. 1339–1351.
- Биохимия: Учеб. для вузов / Под ред. Е.С. Северина, 2003.
- Электронная версия Справочника Видаль, 2012.
- Александров Ан. А., Ядрихинская М.Н., Кухаренко С.С. и др. Статины и сахарный диабет: незнание – не аргумент // Лечащий врач. 2012. № 7.
- Ивашкин В.Т., Драпкина О.М., Шульпекова Ю.О. Диагностика и лечение неалкогольной жировой болезни печени // Рос. мед. вести. 2009. Т. XIV. № 3.
- Корнеева О.Н., Драпкина О.М., Буеверов А.О., Ивашкин В.Т. Неалкогольная жировая болезнь печени как проявление метаболического синдрома // Клинические перспективы гастроэнтерологии, гепатологии. 2005. № 4.
- Драпкина О.М., Смирин В.И., Ивашкин В.Т. Неалкогольная жировая болезнь печени – современный взгляд на проблему // Лечащий врач. 2010. № 5.
- Буеверова Е.Л., Драпкина О.М., Ивашкин В.Т. Атерогенная дислипидемия и печень // Рос. мед. вести. 2008. Т. XIII, № 1.
- Alina Dima, Marinescu A.G., Dima A.C. Non-alcoholic Fatty Liver Disease and the Statins Treatment // Rom. J. Intern. Med. 2012. Vol. 50, 1. P.19–25.
- Безопасность и эффективность длительного применения статинов для профилактики осложнений у больных ишемической болезнью сердца с патологическим увеличением уровня биохимических показателей функции печени: результаты ретроспективного анализа данных об участниках исследования GREACE (Greek Atorvastatin and Coronary Heart Disease Evaluation) // Доказательная кардиология. 2011. № 1 (Источник: Athyros V.G., Tziomalos K., Gossios T.D. et al. Safety and efficacy of long-term statin treatment for cardiovascular events in patients with coronary heart disease and abnormal liver tests in the Greek Atorvastatin and Coronary Heart Disease Evaluation (GREACE) Study: a post-hoc analysis // Lancet. 2010. Vol. 376. P. 1916–1922.
- Naga Chalasani. Statins and hepatotoxicity: Focus on patients with fatty liver // Hepatology. 2005. Vol. 41, Issue 4. P.690–695.
- Драпкина О.М., Дуболазова Ю.В. Статины и печень: тупик или новые горизонты? // РМЖ. Человек и лекарство. 2009. № 4.
- Shirin Khorashadi, Noelle K. Hasson, Ramsey C. Cheung. Частота гепатотоксичности статинов у больных гепатитом C Клиническая гастроэнтерология и гепатология. Том 1, номер 5, сентябрь-октябрь 2008 г.
- Дуболазова Ю.В., Буеверов А.О. Стеатоз печени при хроническом гепатите С : две причины – два решения // Рос. мед. вести. 2008. Т. XIII, № 3.
- Джумабаев Х.Э. / Yu-Tse Tsan, Chang-Hsing Lee, Jung-Der Wang and Pau-Chung Chen. Statins and the Risk of hepatocellular carcinoma in patients with hepatitis B virus infection // J. Clin. Oncol. 2012. Vol. 30 (6).
- Буеверов А.О. Алкогольная болезнь печени // Болезни печени и желчевыводящих путей / Под ред. В.Т. Ивашкина, 2002.
- Кукес В.Г., Сычев Д.А., Журавлева М.В. и др. Клинико-фармакологические подходы к выбору статинов // Клин. фармакология и терапия. 2005. № 14(3).
- Шульпекова Ю.О., Тельных Ю.В. Стеатоз печени и неалкогольный стеатогепатит // Болезни печени и желчевыводящих путей / Под ред. В.Т. Ивашкина, 2002.
- Буеверов А.О. Алкогольный и неалкогольный стеатогепатит: общность и различия. Internist.ru
- Махов В.М. Алкогольная болезнь печени и неалкогольная жировая болезнь печени – общность и различия // Гастроэнтерология. 2012. № 7.
- Ивашкин В.Т., Драпкина О.М. Клиническое значение оксида азота и белков теплового шока. М: Гэотармед, 2001.
- Genovefa D. Kolovou, Klelia D. Salpea, Katherine K. Anagnostopoulou, Dimitri P. Mikhailidis. Alcohol Use, Vascular Disease, and Lipid-Lowering Drugs // J. Pharmacol. and Experim. Therapeutics. 2006.
Кто подвержен высокому риску побочных эффектов статинов
Не у всех, кто принимает статины, возникают побочные эффекты. Вот категории пациентов с повышенным риском неприятных симптомов:
- Больные, принимающие сразу несколько препаратов для снижения уровня холестерина
- Пациенты с заболеваниями почек или печени
- Люди, злоупотребляющие алкоголем
- Больные с гипотиреозом или нервно-мышечными расстройствами (например, боковой амиотрофический склероз (БАС)
- Люди в возрасте 80 лет и старше
- Женщины
А вот препараты, увеличивающие риск побочных эффектов при приёме статинов:
- Амиодарон – для лечения аритмии
- Гемфиброзил – для снижения уровня холестерина
- Ингибиторы протеазы (саквинавир и ритонавир) – для лечения ВИЧ
- Некоторые антибиотики и противогрибковые препараты (кларитромицин, итраконазол)
- Некоторые иммунодепрессанты (циклоспорин)
Это далеко не все вещества, способные вызвать нежелательные симптомы при взаимодействии со статинами, поэтому обязательно озвучьте лечащему врачу полный список своих препаратов (даже если это травяные добавки и БАДы).
Они есть в каждой аптечке: 7 препаратов, которые разрушают печень Рассказываем о самых популярных лекарствах, которые мы используем каждый день. Они действительно способны серьёзно повредить печень.
Самый безопасный статин для снижения холестерина
Статины классифицируются по времени изобретения на 4 поколения, каждое следующее из которых отличается более высокотехнологичным процессом производства и, соответственно, более выраженным эффектом.
Статины I (1) поколения представляют собой гиполипидемические средства на основе натуральных или полусинтетических действующих веществ — ловастатина (lovastatin), правастатина (pravastatin) и симвастатина (simvastatin).
Эффективность действия ранних статинов на липидный профиль очевидна: они обеспечивают снижение уровня «плохого» холестерина (на 27-34 %) и препятствуют дальнейшему эндогенному синтезу. При этом у них низкая биодоступность, т. е. они неохотно всасываются и слабо влияют на кон холестерина.
Статины II (2) поколения — это полностью синтетические препараты (как и все последующие поколения), содержащие флувастатин (fluvastatin) в виде натриевой соли.
Эффективность действия флувастатинов против холестерина заключается в их стимулирующем воздействии на выработку высокоплотных липопротеидов, из-за чего компенсаторно уменьшается содержание низкоплотных липопротеидов (на 24-31 %) и триглицеридов, а также нормализуется общий уровень холестерина в крови.
Основное достоинство препаратов состоит в том, что у них высокая биодоступность, что снижает вероятность побочных эффектов. Поэтому их могут назначить даже людям после трансплантации органов, лечения цитостатиками и детям от 10 лет с наследственной формой гипохолестеринемии.
Статины III (3) поколения на основе аторвастатина (atorvastatin) для врачей являются гиполипидемическими препаратами первого выбора — они наиболее сбалансированы по соотношению цена/качество и универсальны, т. е., демонстрируют стабильный результат лечения у пациентов разных возрастных групп, в т. ч. пожилых людей.
Эффективность действия этого вещества на уровень холестерина подтверждается рядом клинических испытаний, в т. ч. CURVES, GRACE и TNT, которые показали высокий процент снижения уровня неплотных липопротеидов (на 39-47 %). Кроме того, аторвастатин противодействует образованию холестерина из уже имеющихся жировых отложений.
Статины IV (4) поколения, т. е. розувастатин (rosuvastatin) и питавастатин (pitavastatin) — это новейшие гиполипидемические средства, считается, что они самые эффективные и безопасные статины от холестерина.
Эффективность действия современных статинов превосходит все предыдущие поколения препаратов этой группы. Сравнительный тест Розувастатина LUNAR показал сильное снижение показателей «вредного» холестерина (на 47-51 %) и рост его антиатеросклеротических фракций. К тому же его требуется гораздо меньшая дозировка, чем, например, Аторвастатина.
Как облегчить побочные эффекты статинов
Не всегда мышечные боли, повышенный уровень сахара в крови или дискомфорт в правом боку связаны с приёмом статинов. Это может быть банальное стечение обстоятельств. Чтобы выяснить, «кто виноват и что делать», нужно ненадолго прервать курс лечения (после согласования с врачом). Если симптомы исчезли вместе с отменой статинов, это точно их влияние. Ну, а если сохранились, причину нужно искать в другом месте.
Бывает так, что побочные эффекты вызывает конкретный статиновый препарат. К примеру, считается, что боль в мышцах чаще возникает при приёме симвастатина (особенно – если дозировка высокая). Поэтому в некоторых случаях, чтобы избавиться от симптомов, достаточно сменить лекарство. Впрочем, вы и вовсе можете отказаться от статинов и поискать им альтернативу. Но это обязательно нужно делать под контролем врача.
А ещё вы можете попросить доктора снизить дозировку или разрешить вам приём препарата через день. С учётом, что некоторые статины сохраняются в крови в течение нескольких дней, это вполне рабочая стратегия. В любом случае, не делайте «резких движений» без консультации со своим доктором.
Статины при цереброваскулярных заболеваниях
Назначение статинов показано как при острых, так и при хронических цереброваскулярных заболеваниях. В последнем случае, при отсутствии убедительных данных о возможности медикаментозной коррекции основных симптомов: когнитивные нарушения, нарушения ходьбы, нарушения мочеиспускания, основное значение приобретает агрессивная коррекция факторов риска сердечно-сосудистых осложнений. Эти мероприятия необходимы, но недостаточны для замедления прогрессирования микроангиопатии. В отдельных случаях, хроническое сосудистое поражение головного мозга развивается у пожилых пациентов с низким суммарным риском, что указывает на сложный патогенез состояния.
Основные данные о роли статинов во вторичной профилактике инсульта были получены в исследовании SPARCL.
В большинстве, но не во всех эпидемиологических исследованиях было показано сочетание высокой концентрации холестерина и высокого риска инсульта. Также была показана связь между высокой концентрацией холестерина и атеросклерозом сонных артерий [].
Данные о влиянии уровня холестерина на риск развития геморрагического инсульта противоречивы. В исследовании MRFIT риск летального исхода при внутричерепном кровоизлиянии у лиц с концентрацией общего холестерина <4,14 ммоль/л был в 3 раза выше, чем у лиц с высоким уровнем общего холестерина.
В исследовании APCSC было показано 20% (95% ДИ, 8% — 30%) снижение риска геморрагического инсульта на каждый 1 ммоль/л повышения уровня общего холестерина. [].
Таким образом, уровень общего холестерина оказывает на риск инсульта разнонаправленное влияние: высокий уровень холестерина может сочетаться с бОльшим риском ишемического инсульта, низкий — с повышением риска геморрагического инсульта .
В большинстве исследований показана обратная зависимость уровня липопротеидов низкой плотности (ЛПНП) и риска ишемического инсульта [].
Концентрация триглицеридов не влияет на риск инсульта [].
Назначение липостатической терапии показано как для первичной, так и для вторичной профилактики инсульта.
В мета-анализе рандомизированных исследований было показано отсутствие пороговой концентрации липопротеидов низкой плотности (ЛПНП), при которой риск использования статинов превышает пользу [].
Терапия статинами уменьшает риск развития сосудистых осложнений, включая первый инсульт. В мета-анализе результатов исследований, опубликованных к декабрю 2008 года (160 000 участников), было показано, что:
- назначение статинов в комбинации с другими подходами к первичной и вторичной профилактике инсультов обеспечивает снижение риска развития всех видов инсульта на 18%;
- в 10 исследованиях с участием 83,000 пациентов, статины не повышали риск развития геморрагического инсульта (относительный риск 1.03, 95% доверительный интервал 0.75-1.41). Однако, в подгруппе пациентов с клиническими проявлениями цереброваскулярного заболевания, большинство из которых принимали участие в исследовании SPARCL, отмечался повышенный риск развития геморрагического инсульта (относительный риск 1.73, 95% доверительный интервал 1.19-2.5);
- эффективность статинов для вторичной профилактики инсульта оценивалась только в исследовании SPARCL (4731 амбулаторных пациентов, которым не выставлялся диагноз сердечно-сосудистого заболевания, без источников кардиогенной эмболии, перенесших инсульт или транзиторную ишемическую атаку за 1-6 месяцев до назначения лечения — аторвастатина в дозе 80 мг/сут или плацебо). Было показано, что снижение концентрации ЛПНП уменьшает риск развития повторного некардиоэмболического инсульта (относительный риск 0,84). (Amarenco P, Labreuche J. Lipid management in the prevention of stroke: review and updated meta-analysis of statins for stroke prevention. Lancet Neurol. 2009;8(5):453.). По результатам исследования пациентам, перенесшим транзиторную ишемическую атаку или ишемический инсульт, у которых не была диагностирована ишемическая болезнь сердца рекомендуется «агрессивная» липостатическая терапия статинами с целью снижения риска инсульта или острых сердечно-сосудистых заболеваний. Предпочтительным является использование аторвастатина в дозе 80 мг/сут. Для максимальной эффективности лечения необходимо добиваться снижения уровня ЛПНП на ≥50% от исходного или <1,8 ммоль/л.